
Жизнь в чашке Петри
Бактериологические исследования позволяют установить возбудителя при инфекционно-воспалительных заболеваниях. Именно это дает возможность врачу назначить оптимальное лечение.
На практике ситуация обычно выглядит так: врач рекомендует пациенту сдать анализы и, пока не пришли результаты, прописывает антибиотики, опираясь на свой профессиональный опыт и симптомы болезни. Но препараты, назначенные таким образом, к сожалению, не всегда помогают справиться с болезнью. В таких случаях лечащему врачу приходится корректировать лечение на основании полученных результатов анализов.
Почему же проверенные временем антибиотики сдают свои позиции? И с помощью каких лабораторных методов анализа назначают правильное лечение?
Антибиотикорезистентность
По мере того как виновники инфекционно-воспалительных заболеваний – патогенные бактерии, грибы, вирусы и простейшие – вырабатывают устойчивость к антибиотикам, фармацевты вынуждены совершенствовать антимикробные лекарственные препараты. Происходит это потому, что широкое применение антибиотиков приводит к образованию все новых и новых видов микроорганизмов (штаммов), нечувствительных по отношению к данной группе лекарств, а значит – более агрессивных и опасных, чем их предшественники. Феномен
такой сопротивляемости называется антибиотикорезистентность.
Но для больного главное – выздороветь. А значит, самое важное условие для рациональной и целенаправленной терапии при инфекционно-воспалительных заболеваниях – тщательная диагностика заболевания, при которой выявляют возбудителя болезни, а затем определяют степень его чувствительности к тому или иному антибиотику с помощью антибиотикограммы. В нашей стране это исследование обычно проводят в рамках бактериального посева на флору (бакпосев).
Бактериальный посев
Его принято назначать при всех заболеваниях воспалительного характера, особенно при наличии постоянно рецидивирующей инфекции, которая плохо поддается лечению. Для бакпосева подойдет любой биологический материал организма: кожа, кровь, сперма, слизистые ротовой полости, дыхательных и мочеполовых путей, желудочно-кишечного тракта, органов зрения, слуха, обоняния и др.
Взятый в стерильных условиях биоматериал используют для выращивания возбудителей инфекций в определенных условиях. Микроорганизмы должны питаться, чтобы подрасти до размеров колонии (чистой культуры), при комфортной для них температуре 37 °С.
Выращивают чистую культуру в специальной питательной среде (жидкой или твердой) в пробирке или чашке Петри, цилиндрическом контейнере из стекла либо пластика. На выращивание может уйти от нескольких часов до нескольких дней – время роста зависит от самого микроорганизма.
Как только чистая культура выращена, ее исследуют под микроскопом, чтобы изучить физико-химические и биологические свойства патогенного возбудителя. Из заключения о бакпосеве врач получает информацию о том, какой именно микроорганизм вызвал заболевание и в какой концентрации он был выявлен. Степень концентрации выражается в колониеобразующих единицах (одна живая клетка, из которой выросла целая колония), содержащихся в 1 мл, – КОЕ/мл.
Если количество микроорганизмов не превышает норму, результат анализа считается отрицательным – пациент здоров. А если возбудители заболевания выявлены в концентрации, при которой есть вероятность развития инфекции, то результат анализа положительный – пациент нуждается в лечении. В этом случае и выполняют антибиотикограмму.
Антибиотикограмма
По результатам антибиотикограммы врач назначает соответствующие антибиотики. Понятное дело, что в экстренных ситуациях, когда, например, больной находится в критическом состоянии, у врача нет времени дожидаться результатов антибиотикограммы. В таких случаях он действует эмпирическим (опытным) путем, и выбор лечения основывается на среднестатистической чувствительности возбудителя болезни к назначенному антибиотику, которая была установлена в ходе клинических исследований. Результаты антибиотикограммы выражаются в единицах минимально ингибирующей концентрации (МИК), показателе степени чувствительности микроорганизмов к антибиотическим препаратам в стандартных условиях лабораторного исследования.
Что с чувствительностью?
Методов, позволяющих точно спрогнозировать эффективность антибиотиков при лечении болезней, пока еще нет, но все приведенные ниже – служат хорошим ориентиром для врачей.
Метод дисков. В чашку Петри с питательной средой засевают микроорганизмы, чтобы определить их чувствительность к антибиотикам. На засеянную поверхность пинцетом помещают на одинаковом расстоянии друг от друга бумажные диски, содержащие определенные дозы разных антибиотиков.
Препараты проникают в питательную среду и вызывают (либо нет) прекращение роста чувствительных к ним микроорганизмов. Чтобы вычислить уровень чувствительности микроорганизма к данному антибиотику, измеряют диаметр зоны задержки его роста. Суть метода в том, что эффективный антибиотик подавляет рост микроорганизмов, а неэффективный – нет. Обычно врач получает результат через 2–5 суток.
Диффузионный метод. Аналог метода стандартных дисков. В этом случае используют бумажные полоски, пропитанные различными концентрациями антибиотиков. Их помещают в питательную среду и по изменению зоны роста колонии определяют уровень чувствительности микроорганизма к антибиотику.
Метод серийных разведений. В несколько пробирок с жидкой и прозрачной питательной средой засевают одинаковое количество микроорганизмов и добавляют антибиотик в разной концентрации. А через некоторое время сравнивают результаты. В тех пробирках, где жидкость помутнела, рост возбудителей не прекратился. Если жидкость осталась прозрачной – роста нет под влиянием определенной концентрации антибиотика. Такая концентрация препарата называется минимальной подавляющей концентрацией (МПК).
Чувствительность возбудителей инфекций в организме (in vivo) отличается от той, которая получается в пробирке (in vitro). Конечно, было бы важно знать, какая степень чувствительности микроорганизмов к антибиотикам будет именно в очаге поражения при инфекционно-воспалительном заболевании у конкретного пациента, а не в пробирке с питательной средой. Но, увы, в настоящее время методов, которые позволяют определить это непосредственно в организме человека, не существует. Иногда препараты в пробирке (in vitro), в отношении которых установлена высокая чувствительность микроорганизмов, могут быть неэффективны при практическом применении (in vivo).
ПОРАЗИТЕЛЬНО ЗАРАЗНАЯ ЖИВОПИСЬ

Причудливое «растение», созданное израильским микробиологом Эшель Бен-Якобом в чашке Петри, – это искусственно окрашенные колонии бактерий, выращенные в жестких условиях выживания.

Снимок финского художника Эрно-Эрика Райтанена, который культивирует на желатиновой поверхности фотопленок микробы своей кожи, а затем проявляет и фиксирует пленки.
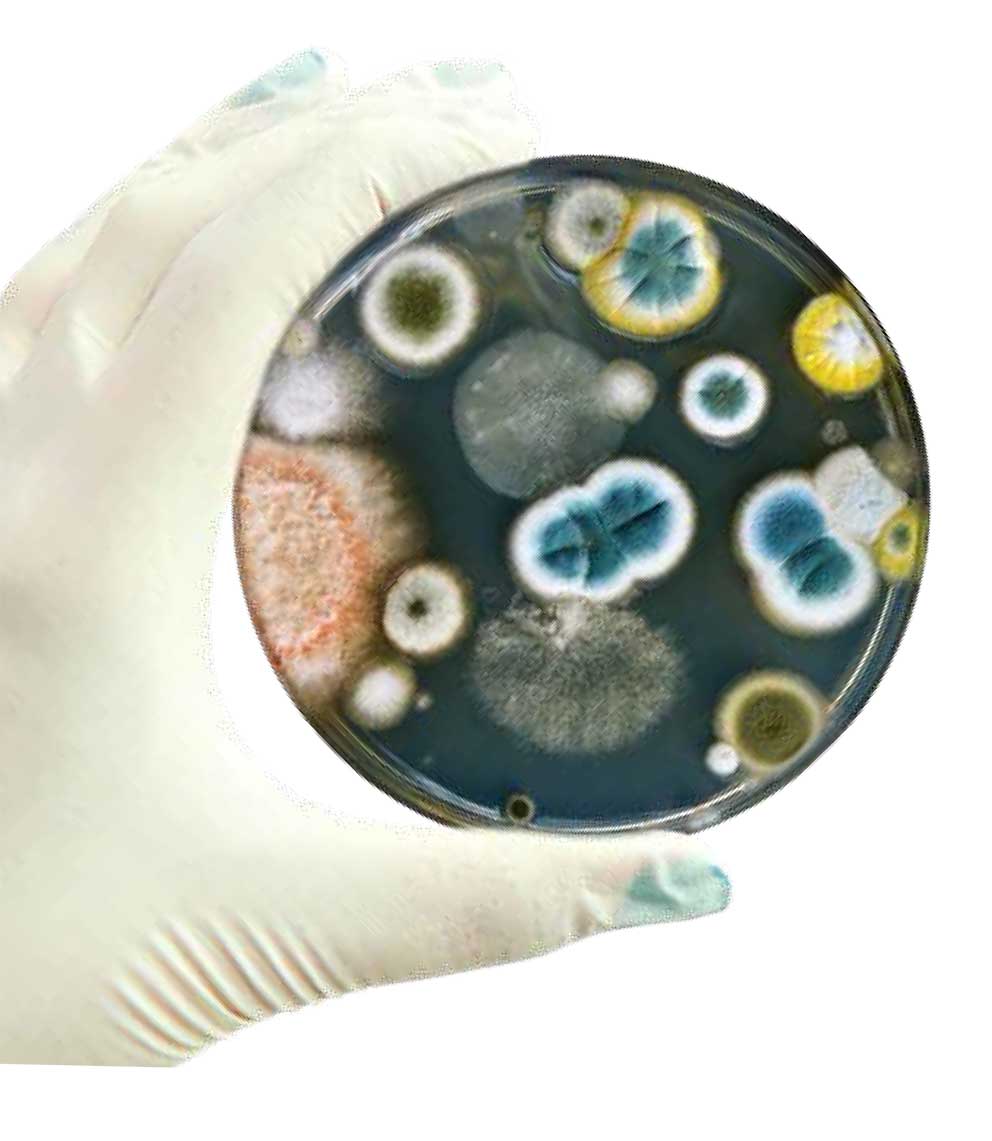
Чашка Петри – прозрачный лабораторный сосуд в форме невысокого плоского цилиндра для культивирования клеточных культур. Изобретена в 1877 году Юлиусом Рихардом Петри, ассистентом немецкого микробиолога Роберта Коха.





Мнение специалиста